1. Introduzione
L’encefalopatia epatica (EE) è una delle complicanze più comuni della cirrosi che comporta un rilevante peggioramento dello stato di salute e della qualità di vita, non solo per i pazienti ma anche per i loro caregiver.1,2 Si tratta di una condizione neurologica secondaria all’insufficienza epatica scompensata e/o alla presenza di shunt portosistemici, che può variare per gravità da un lieve e spesso non riconosciuto deficit cognitivo fino al coma.3,4 Tuttavia, la malattia epatica si manifesta con un ampio spettro di complicanze extraepatiche, metaboliche, neurologiche, infettive e vascolari, che richiedono un inquadramento diagnostico e terapeutico multidisciplinare.5,7
La distinzione tra EE e altre condizioni caratterizzate da alterazioni cognitive e neuropsichiatriche, come l’abuso alcolico o condizioni carenziali, è spesso complessa e rappresenta una sfida quotidiana per il clinico. Parallelamente, la gestione di pazienti affetti da forme epatiche “non convenzionali” (epatopatia dismetabolica, ipertensione portale non cirrotica, co-infezioni virali, complicanze post-chirurgiche o post-TIPS) richiede competenze integrate e costante aggiornamento. L’estrema variabilità dei fattori precipitanti, la frequente coesistenza di comorbidità e la necessità di una valutazione multidisciplinare rendono spesso difficile un inquadramento univoco dei pazienti.
In questo contesto, all’interno del Progetto 2025 HEpatic Lab – Approccio sistematico all’encefalopatia epatica: oltre la variabilità clinica, realizzato con il contributo non condizionante di Alfasigma, è stato organizzato un Clinical Talent Contest a scopo formativo, rivolto a giovani medici specialisti. I contenuti del presente articolo sono stati sviluppati dal Board Scientifico del progetto sulla base dei casi clinici raccolti, valutati e discussi durante le attività formative.
Da questa iniziativa sono scaturiti i casi clinici reali qui presentati, che rappresentano un contributo significativo nell’evidenziare l’eterogeneità delle manifestazioni cliniche delle epatopatie croniche, in particolare dell’encefalopatia epatica, ma anche di altre complicanze avanzate delle malattie epatiche croniche, arricchendo il valore educativo e multidisciplinare dell’analisi dei casi.
2. Materiali e metodi
Sono stati analizzati undici casi clinici consecutivi forniti da giovani specialisti di differenti centri italiani, selezionati per il loro interesse clinico e didattico nell’ambito delle epatopatie croniche e delle relative complicanze. Ogni caso è stato descritto secondo uno schema omogeneo comprendente: dati anagrafici, iter diagnostico-strumentale, gestione terapeutica e outcome clinico. Tutti i dati sono stati anonimizzati in conformità al GDPR (Regolamento UE 2016/679). I casi sono stati successivamente raggruppati in base alla presenza o meno di EE e alla complessità del quadro clinico, distinguendo due principali categorie:
3. Risultati
L’analisi dei casi ha avuto carattere descrittivo e qualitativo, con l’obiettivo di evidenziare i pattern clinici ricorrenti, le criticità diagnostiche e le strategie gestionali più efficaci. Particolare attenzione è stata dedicata all’identificazione dei fattori precipitanti, alla valutazione dell’efficacia dei trattamenti instaurati e al ruolo dell’approccio multidisciplinare nella gestione delle complicanze epatiche.
3.1 Encefalopatia epatica
Nel presente lavoro vengono descritti sette casi clinici di EE, selezionati nell’ambito del progetto formativo HEpaticLab, a cura di giovani gastroenterologi italiani, con l’obiettivo di evidenziare le principali modalità di presentazione della patologia nella pratica clinica e le relative strategie gestionali. (Tabella 1)
I casi rappresentano scenari frequentemente riscontrabili nella gestione del paziente con cirrosi: episodi acuti con identificazione del fattore precipitante (casi 1-4), forme più complesse con contributo di condizioni neurologiche concomitanti (casi 5-6) e EE ricorrente correlata a derivazione portosistemica (caso 7).
Per ciascun caso sono stati analizzati quadro clinico, fattori scatenanti, percorso diagnostico-terapeutico e outcome, con particolare attenzione all’impatto delle comorbilità e al ruolo cruciale della diagnosi precoce. Tra i trigger più frequentemente riscontrati emergono sepsi, disidratazione, insufficienza renale, stipsi, abuso alcolico e complicanze post-procedurali, in linea con quanto riportato nelle linee guida AASLD/EASL7 e in ulteriori evidenze cliniche.8
L’associazione di lattulosio e rifaximina, insieme alla correzione del fattore precipitante (idratazione, terapia antibiotica, regolazione della terapia diuretica, revisione del TIPS), ha determinato una significativa regressione della sintomatologia neuropsichica nella maggior parte dei casi. in linea con le evidenze disponibili.9
L’utilizzo di strumenti di valutazione cognitiva e il monitoraggio clinico ravvicinato si sono rivelati fondamentali per orientare il percorso terapeutico ed evitare sovra- o sotto-trattamento dell’EE. Sulla base di questi presupposti, si presentano di seguito gli aspetti clinici più rilevanti di ciascun caso, con particolare attenzione all’identificazione del fattore precipitante, alle modalità diagnostiche adottate e alle strategie terapeutiche che si sono dimostrate efficaci nel modificare l’evoluzione del quadro encefalopatico.
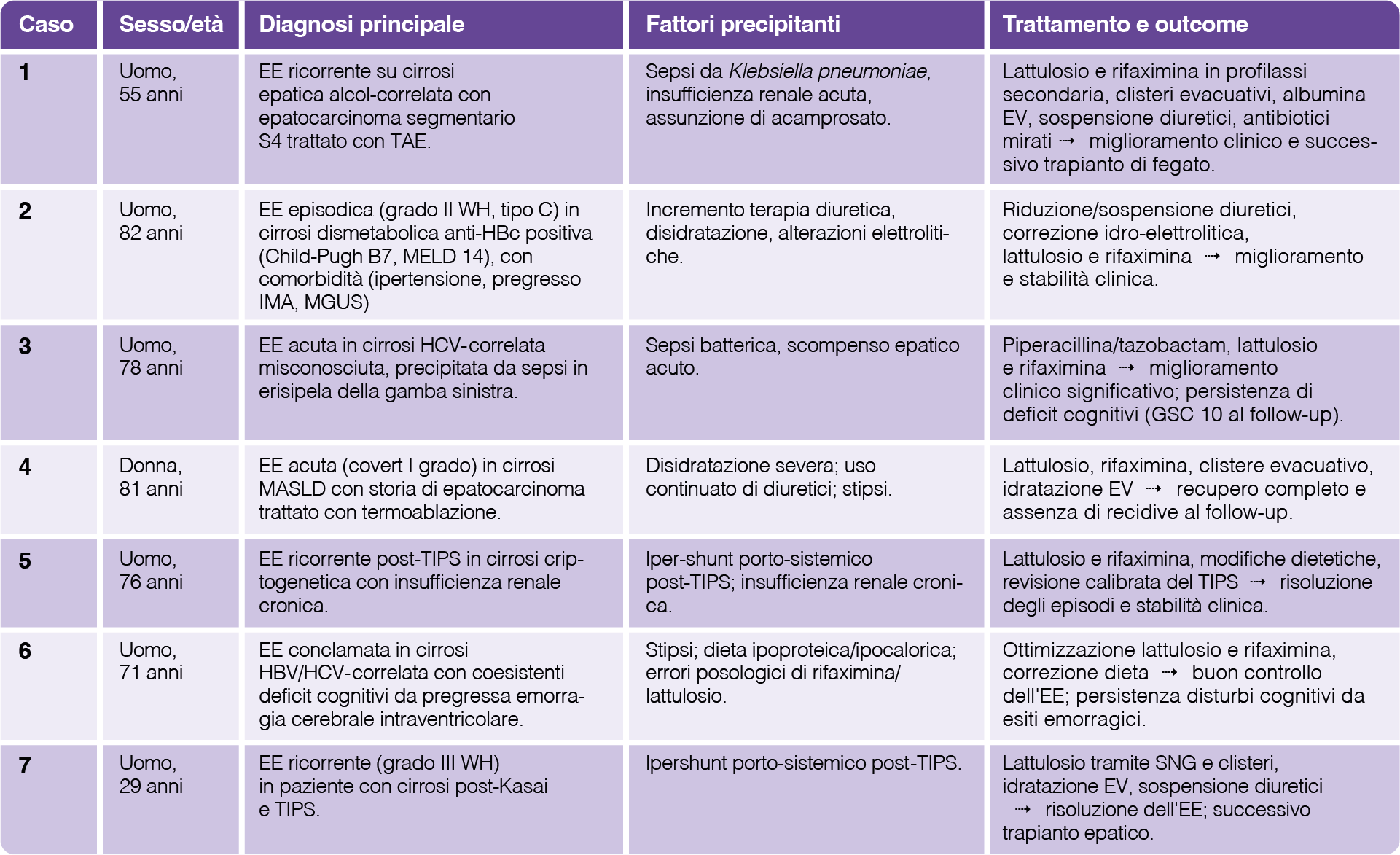 Tabella 1. Casi clinici di EE: caratteristiche cliniche, fattori precipitanti e outcome
Tabella 1. Casi clinici di EE: caratteristiche cliniche, fattori precipitanti e outcome
Caso 1. R. Mizzi, S. Gammino, G. Genova Scuola di Specializzazione in Malattie dell’Apparato Digerente, UOC di Gastroenterologia ed Epatologia, Università degli Studi di Palermo
Il caso evidenzia come episodi ricorrenti di EE possano insorgere in un contesto clinico complesso, caratterizzato da cirrosi alcol-correlata complicata da epatocarcinoma e da sepsi severa. L’infezione da Klebsiella pneumoniae e l’insufficienza renale acuta hanno rappresentato i principali fattori precipitanti, determinando un peggioramento dello stato di coscienza. La gestione integrata, con terapia ipoammoniemizzante, clisteri evacuativi, sospensione dei diuretici, infusione di albumina e antibiotici mirati, ha permesso un recupero neurologico significativo; il trapianto di fegato ha risolto definitivamente la cirrosi alla base delle recidive, confermando l’importanza di un riconoscimento tempestivo dei fattori precipitanti nella gestione dell’EE nei pazienti con cirrosi avanzata.
Caso 2. M. Baldini Gastroenterologia ed Endoscopia digestiva, Ospedale S. Giuseppe di Empoli
Questo caso mostra come la EE possa manifestarsi in un paziente anziano e fragile, con cirrosi di recente diagnosi e comorbilità multiple. Il peggioramento neurologico era legato a fattori precipitanti comuni ma spesso sottovalutati, come la disidratazione associata all’incremento della terapia diuretica. L’esperienza evidenzia la necessità di un monitoraggio ravvicinato nei pazienti anziani e fragili e la centralità della collaborazione tra specialista e Medico di Medicina Generale per garantire continuità assistenziale e prevenzione delle recidive, in accordo con quanto raccomandato dalle più recenti linee guida nazionali e internazionali per la gestione della EE.10,11
Caso 3. M. Noviello Medicina Interna Ospedaliera, Policlinico di Bari
In questo episodio, l’EE ha rappresentato la prima manifestazione clinica di una cirrosi HCV-correlata non precedentemente diagnosticata. La sepsi da erisipela ha agito come fattore precipitante determinante, come riportato anche nelle principali linee guida per la gestione della EE, rendendo necessaria una diagnosi differenziale rapida e l’avvio immediato di un trattamento.10 La combinazione di terapia antibiotica e gestione ipoammoniemizzante ha portato a un miglioramento significativo del livello di coscienza, in accordo con le evidenze disponibili.11 Il caso sottolinea l’importanza di considerare l’EE come possibile esordio di malattia epatica cronica misconosciuta.
Caso 4. V. Funari UOC Medicina Interna, AO Annunziata, Cosenza
La paziente presentava un episodio di EE acuta secondaria a disidratazione severa, fattore precipitante comune ma spesso sottovalutato nella pratica clinica.7,8 Il ripristino dell’idratazione, associato alla terapia con lattulosio e rifaximina, ha consentito un rapido recupero dello stato mentale, in accordo con le evidenze sull’efficacia della terapia combinata.9 Il caso ribadisce il ruolo cruciale dei fattori precipitanti funzionali, come disidratazione e stipsi, insieme all’importanza dell’educazione del paziente al mantenimento di una corretta idratazione e regolarità dell’alvo, per ridurre il rischio di recidive.
Caso 5. C. De Benedittis Ambulatorio Epatologico, Medicina 1, AOU Maggiore della Carità, Novara
Nel paziente in esame, la EE si è manifestata come complicanza ricorrente dopo TIPS eseguito per ascite refrattaria, in un contesto clinico aggravato da insufficienza renale cronica.3,13 Nonostante il trattamento medico ottimale, la sintomatologia è risultata refrattaria, richiedendo la revisione dello shunt, in accordo con le linee guida e con l’evidenza disponibile nei casi di iper-shunting.14-16 L’esperienza conferma l’importanza di bilanciare efficacemente il controllo dell’ipertensione portale con il rischio di encefalopatia, in special modo se il paziente è anziano e fragile, e di adottare un approccio personalizzato che integri la valutazione epatica, renale e metabolica nella gestione post-TIPS.3
Caso 6. D. Erminelli, C. Mangini Dipartimento di Medicina, Università di Padova
Questo caso evidenzia la rilevanza della diagnosi differenziale nel paziente cirrotico che presenti disturbi cognitivi persistenti. Il quadro neurocognitivo risultava infatti multifattoriale, con una componente encefalopatica lieve ma non predominante e un ruolo significativo degli esiti neurochirurgici legati a pregressa emorragia intraventricolare. L’ottimizzazione della terapia ipoammoniemizzante ha migliorato la quota correlabile all’EE, mentre i deficit residui erano riferibili alla lesione strutturale. Il caso sottolinea l’importanza dell’anamnesi e dei test quantitativi [scala MMSE (Mini Mental State Examination); PHES (Psychometric epatic encephalopathy score); ANT (Animal Naming Test)] nel distinguere le varie componenti del deterioramento cognitivo nel paziente con epatopatia cronica.17,18
Caso 7. C. Agnolon Azienda Ospedaliera Universitaria Integrata di Verona
Questo caso illustra una forma di EE ricorrente insorta dopo TIPS in un paziente sottoposto in età pediatrica ad intervento di Kasai per atresia delle vie biliari, e complicata da colangiti ricorrenti. Nonostante l’impiego di profilassi farmacologica, gli episodi encefalopatici si sono ripresentati a distanza di tre anni dalla procedura, sottolineando come il rischio di EE post-TIPS possa emergere anche tardivamente.19,20
La presenza di una malattia cronica delle vie biliari e di un microbiota profondamente alterato rappresenta un ulteriore elemento predisponente.21 Il caso conferma la necessità di bilanciare attentamente il beneficio emodinamico del TIPS con il rischio di EE e indica il trapianto di fegato come soluzione risolutiva nelle forme avanzate o refrattarie.22
3.2 Altri casi clinici a presentazione epatologica complessa
Sono inoltre stati selezionati quattro ulteriori casi clinici di interesse epatologico e di gestione complessa, non direttamente correlati a quadri encefalopatici, che contribuiscono a rappresentare l’eterogeneità delle complicanze e dei percorsi diagnostico-terapeutici nei pazienti con malattia epatica cronica. (Tabella 2)
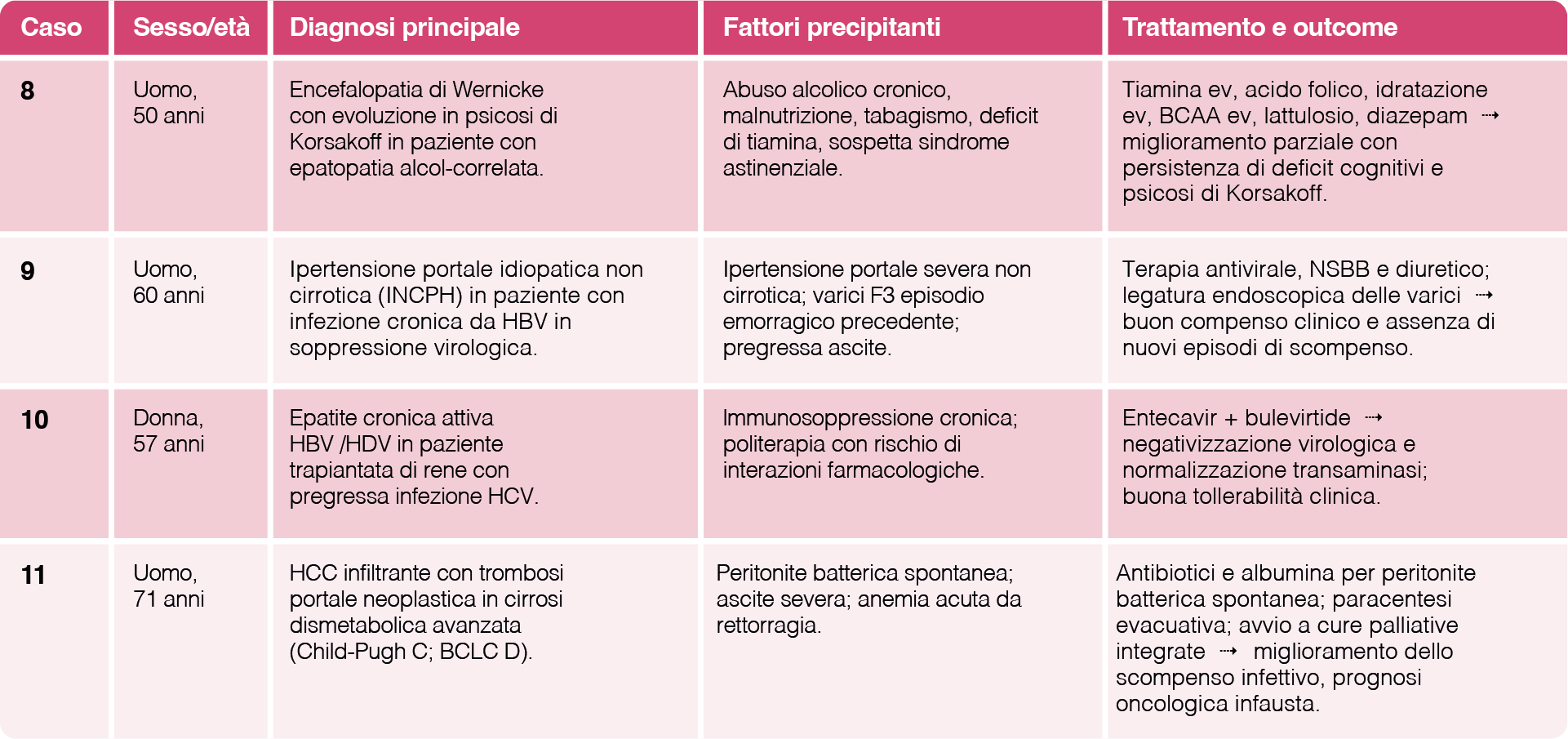 Tabella 2. Casi clinici epatologici complessi non correlati a EE
Tabella 2. Casi clinici epatologici complessi non correlati a EE
Caso 8. Evoluzione da encefalopatia di Wernicke a psicosi di Korsakoff in paziente alcolista F. Salvotti, R. Stupia, F.P. Bonfante, I. Zagni Medicina Generale, Ospedale Desenzano del Garda (Brescia), ASST Garda
Questo caso clinico descrive un paziente di 50 anni con lunga storia di abuso alcolico che si presentava al Pronto Soccorso in stato confusionale, con segni di tremori e disorientamento. Il quadro neurologico non consentiva una diagnosi immediata e ha richiesto un approfondito iter diagnostico, per distinguere fra condizioni a presentazione simile, quali EE, sindrome astinenziale, ictus o encefalopatia di Wernicke.23,24 Gli accertamenti clinici e neuroradiologici (TC/RM encefalo) hanno documentato un quadro compatibile con deficit vitaminico severo, conducendo alla diagnosi di encefalopatia di Wernicke, successivamente evoluta in psicosi di Korsakoff, a causa del ritardo diagnostico-terapeutico.25,26 La somministrazione tempestiva di tiamina per via endovenosa rappresenta la terapia di riferimento e deve essere avviata senza attendere il dosaggio vitaminico, al fine di prevenire l’aggravamento del danno neurologico.24 Nonostante il trattamento idratante, vitaminico e di supporto, il paziente ha riportato solo un recupero parziale, con persistenza di atassia, deficit mnesici e confabulazione, configurando un danno cerebrale verosimilmente irreversibile per riconoscimento tardivo della condizione.26
Key clinical takeaway
Il riconoscimento dell’encefalopatia di Wernicke rappresenta una vera emergenza medica: anche pochi giorni di ritardo nella supplementazione con tiamina possono determinare esiti permanenti con un impatto significativo sulla prognosi neurologica.
Caso 9. Ipertensione portale idiopatica non cirrotica in infezione cronica da HBV
M. Romeo, C. Basile, M. Izzo, M. Dallio, F. Di Nardo,
C. Napolitano, P. Vaia, A. Federico
Unità di Epatogastroenterologia, Dipartimento di
Medicina di Precisione, Università della Campania Luigi
Vanvitelli, Napoli
Un uomo di 60 anni con infezione cronica da HBV in soppressione virologica giungeva al ricovero per rivalutazione dopo un pregresso episodio di ascite e sanguinamento da varici F2 trattato con legatura endoscopica (EBL).
Gli esami evidenziavano funzione epatica conservata e marcata piastrinopenia, mentre ecografia e Fibroscan escludevano la presenza di cirrosi (LSM 6.7 kPa). L’iter diagnostico, comprensivo di imaging vascolare e test genetici, escludeva altre cause di ipertensione portale, consentendo di formulare diagnosi di ipertensione portale idiopatica non cirrotica (INCPH).27-29
Durante il ricovero veniva eseguita una nuova EBL per varici F3 con white nipple. Il paziente veniva dimesso in buone condizioni, con follow-up endoscopico con EBL programmata per prevenire ulteriori sanguinamenti e mantenimento della terapia antivirale e beta-bloccante non selettivo.
Key clinical takeaway
La conservazione della funzione epatica non esclude la presenza di ipertensione portale severa: nei pazienti con INCPH è essenziale un algoritmo diagnostico dedicato per prevenire complicanze potenzialmente fatali.29,30
Caso 10. Epatite cronica HBV/HDV in paziente trapiantata di rene
E. Gabrielli, C. Valeriani
UOSD Malattie infettive, Ospedale Santa Lucia,
Macerata
La paziente, 57 anni, sottoposta a trapianto renale nel 2002 per nefropatia non definita, presentava epatite cronica attiva HBV-HDV (epatite Delta) correlata, con pregressa infezione HCV trattata nel 1998 con interferone. Il quadro anamnestico si presentava complesso per politerapia immunosoppressiva e comorbidità cardiovascolari e metaboliche. La paziente ha iniziato terapia antivirale con entecavir nel mese di ottobre 2023, successivamente associata a bulevirtide (BLV), unico farmaco approvato per il trattamento di HDV, a febbraio 2024, previa valutazione del rischio di interazioni farmacologiche significative con immunosoppressori e altri farmaci in uso.31-34 È stata ottenuta la negativizzazione sia di HBV-DNA sia di HDV-RNA, con normalizzazione persistente dei parametri di citolisi epatica e buona tollerabilità senza interazioni farmacologiche rilevanti con l’immunosoppressione, in linea con dati prospettici che dimostrano efficacia e sicurezza di BLV anche in contesto complesso.35-39 Il follow-up multidisciplinare ha incluso monitoraggio regolare virologico, biochimico e strumentale per la prevenzione del carcinoma epatocellulare.
Key clinical takeaway
La terapia con BLV può rappresentare un’opzione efficace e sicura anche nei pazienti trapiantati, purché venga eseguita una valutazione scrupolosa delle interazioni con gli immunosoppressori e la gestione clinica sia multidisciplinare.
Caso 11. HCC infiltrante con trombosi portale neoplastica S. Carasi1,2, L. Mammolito1,2, G. Purrazzo1, S. Lumera1, S. Piro1,2 1UOC Medicina Interna, Ospedale ARNAS Garibaldi, Catania 2Dipartimento di Medicina Clinica e Sperimentale, Università di Catania
Un uomo di 71 anni, affetto da cirrosi epatica MASH (Metabolic Dysfunction-Associated Steatohepatitis) evoluta e con importanti comorbidità metaboliche e cardiovascolari, si presentava con rettorragia, anemia severa e segni di scompenso epatico. La TC dell’addome eseguita in acuto mostrava una massa a livello del pancreas e una trombosi portale, orientando inizialmente verso una neoplasia pancreatica. Tuttavia, la rivalutazione multidisciplinare delle immagini, unitamente all’elevato AFP (810 ng/mL), permetteva di riconoscere un quadro di epatocarcinoma (HCC) infiltrante con trombosi portale neoplastica, in assenza di noduli epatici evidenti.40 Il maggior numero di HCC insorge nel contesto di un fegato cirrotico e può avere un comportamento aggressivo con invasione neoplastica della vena porta, specialmente in caso di lesioni solide che insorgono in prossimità dei rami portali.41,42
Il paziente risultava in stadio BCLC D (Child-Pugh C10, PS 2), non elegibile a terapie attive ed era pertanto avviato a cure palliative con presa in carico territoriale.
Key clinical takeaway
In presenza di invasione vascolare predominante e assenza di noduli parenchimali riconoscibili, l’HCC può simulare altre neoplasie addominali. La revisione multidisciplinare delle immagini e la valutazione dei biomarcatori risultano cruciali per evitare ritardi diagnostici.
4. Discussione
La maggior parte dei casi raccolti (7/11) riguarda episodi di encefalopatia epatica in diverse forme di epatopatia avanzata. Questa casistica conferma come l’EE rappresenti una complicanza eterogenea e a elevato impatto prognostico, nella quale fattori precipitanti, funzione epatica e renale e comorbilità neurologiche influenzano significativamente il quadro clinico e la risposta terapeutica. In linea con le linee guida AASLD/EASL3,10, emerge l’importanza di una diagnosi tempestiva nel paziente cirrotico con alterazioni dello stato mentale, che in alcuni casi può costituire la prima manifestazione di una malattia epatica misconosciuta.
I più comuni fattori precipitanti identificati sono risultati sepsi, disidratazione, stipsi e insufficienza renale, la cui correzione ha determinato un miglioramento clinico significativo, coerentemente con la letteratura.43 L’uso combinato di lattulosio e rifaximina è stato parte integrante della gestione terapeutica e si è dimostrato utile nel controllo dei sintomi e nella prevenzione delle recidive.44
La diagnosi differenziale resta un nodo centrale nella pratica clinica: quadri neurocognitivi multifattoriali con sovrapposizione di EE e disturbi neurologici primari richiedono un approfondimento strutturato. L’impiego di test quantitativi, come MMSE, PHES ed EEG computerizzato, si dimostra utile per distinguere le diverse componenti del deficit cognitivo.45-48 In questo contesto, test semplici come l’Animal Naming Test si sono dimostrati strumenti accurati e facilmente applicabili per lo screening dell’encefalopatia epatica minima.49
Nei pazienti sottoposti a shunt portosistemico, l’EE può rappresentare una complicanza sia precoce che tardiva, richiedendo monitoraggio multidisciplinare e, ove necessario, revisione calibrata dello shunt.12,50 Questo aspetto enfatizza la necessità di una presa in carico multidisciplinare che integri epatologo, nefrologo, nutrizionista, microbiologo.
Oltre ai casi di EE, la casistica include altri quadri complessi di epatopatia cronica con rilevanti implicazioni diagnostiche e gestionali. In particolare, è emersa la difficoltà nel riconoscimento precoce delle complicanze neurologiche correlate all’abuso alcolico cronico.
L’encefalopatia di Wernicke, come nel caso 8, rappresenta una vera emergenza neurologica in cui la somministrazione tempestiva di tiamina condiziona in modo determinante la prognosi funzionale.51 Il ritardo diagnostico può infatti comportare un’evoluzione verso la psicosi di Korsakoff, con sequele irreversibili nonostante il trattamento sostitutivo adeguato.
Il caso 9 evidenzia la rilevanza clinica dell’ipertensione portale idiopatica non cirrotica, una condizione rara ma gravata da rischio di complicanze emorragiche severe nonostante la conservazione della funzione epatica. La diagnosi è tipicamente di esclusione e si basa sull’associazione tra ipertensione portale, imaging epatico negativo per cirrosi ed esami genetici e vascolari appropriati.52 Il caso 10 pone l’attenzione sulla gestione dei pazienti con coinfezione HBV/HDV in immunosoppressione, dove la terapia antivirale richiede valutazioni mirate sulle potenziali interazioni farmacologiche e sul rischio di peggioramento della funzione d’organo. L’utilizzo della bulevirtide, unico trattamento approvato specificamente per il virus Delta, ha mostrato efficacia nel controllo virologico e nella stabilizzazione della malattia epatica anche in contesti complessi come i pazienti trapiantati.35 La gestione si concentra sulla prevenzione delle complicanze emorragiche e sul follow-up endoscopico regolare.
Infine, il caso 11 sottolinea come l’epatocarcinoma infiltrante con trombosi portale neoplastica possa presentarsi con quadri atipici e simulare neoplasie extra-epatiche, come nel sospetto iniziale di tumore pancreatico.40 L’integrazione tra imaging, marcatori tumorali e valutazione multidisciplinare è essenziale per una corretta classificazione e per la definizione di un percorso di cura adeguato, soprattutto negli stadi avanzati non suscettibili di trattamento attivo.
Nel loro insieme, i casi clinici analizzati confermano come la EE rappresenta una complicanza eterogenea e ad alto impatto prognostico nelle epatopatie croniche. La gestione ottimale richiede un approccio diagnostico strutturato e multidisciplinare, con riconoscimento tempestivo dei fattori precipitanti e corretta diagnosi differenziale con comorbilità neurologiche. Anche gli altri casi non-EE evidenziano la varietà e complessità delle epatopatie croniche, mostrando come scenari clinici atipici possano comportare ritardi diagnostico-terapeutici se non gestiti in modo integrato.
5. Conclusioni
I casi clinici presentati riflettono la complessità assistenziale dei pazienti con epatopatia cronica e delle loro complicanze, offrendo una panoramica realistica delle sfide diagnostiche e terapeutiche incontrate nella pratica clinica. L’analisi collegiale di scenari diversi — dall’encefalopatia epatica alle forme non cirrotiche di ipertensione portale, dalle complicanze dell’abuso alcolico alle coinfezioni virali fino alle presentazioni atipiche di epatocarcinoma — ha permesso di evidenziare come la gestione del paziente epatopatico richieda percorsi flessibili, personalizzati e multidisciplinari.
Questo progetto multicentrico ha inoltre dimostrato il valore educativo derivante dal confronto strutturato tra giovani specialisti: la condivisione di esperienze reali favorisce la crescita professionale, migliora la consapevolezza clinica e contribuisce alla diffusione di buone pratiche.


Lascia un commento