Introduzione
Gli ormoni svolgono un ruolo cruciale nella salute della donna, influenzando molteplici aspetti fisiologici e psicologici lungo tutto l’arco della vita. Dalla pubertà alla menopausa, le variazioni ormonali possono avere un impatto significativo sul benessere e sulla qualità della vita. Tuttavia, la comunicazione tra medico e paziente su questi temi è spesso frammentaria o basata su informazioni parziali, favorendo la diffusione di false credenze e alimentando dubbi non risolti. Per favorire una gestione consapevole e superare le resistenze e i dubbi delle pazienti, è essenziale promuovere un’informazione chiara, basata su evidenze scientifiche e personalizzata alla fase di vita della donna. In quest’ottica è stato sviluppato il corso FAD “Gli ormoni dalla contraccezione alla menopausa: cosa comunicare alle donne?” a cura di Giovanni Grandi, Professore Associato di Ginecologia e Ostetricia, presso l’Università degli Studi di Modena e Reggio Emilia, autore anche di un vademecum sui medesimi argomenti. Il percorso approfondisce l’impatto degli ormoni sulla salute generale della donna – nei suoi aspetti metabolici, cardiovascolari e psicologici – e fornisce strumenti aggiornati e pratici per un counseling efficace e personalizzato, sia in tema di contraccezione ormonale, sia nella gestione della menopausa e della TOS.
Il corso si è articolato in tre moduli:
-
Modulo 1 - Nozioni base sugli ormoni nelle tre fasi della donna
-
Modulo 2 - Counselling dalla contraccezione alla menopausa
-
Modulo 3 - Risposte ai dubbi più frequenti delle donne e dei dottori
Contraccezione ormonale: una prescrizione che richiede personalizzazione
Gli ormoni rappresentano un asse fisiologico centrale nella salute femminile, modulando la funzione riproduttiva, l’equilibrio metabolico e neuropsichico, e numerosi processi adattativi. Lungo l’arco della vita, dalla pubertà alla menopausa, il medico è chiamato a supportare la donna nella gestione consapevole di questi cambiamenti, attraverso terapie ormonali che devono essere efficaci, sicure e personalizzate. Negli ultimi decenni l’evoluzione delle formulazioni contraccettive ha permesso di disporre di un’ampia gamma di combinazioni estro-progestiniche e di soli progestinici, veicolabili per via orale, transdermica, vaginale, sottocutanea o intrauterina.
La scelta della via di somministrazione deve tenere conto non solo delle preferenze della paziente, ma anche di eventuali condizioni cliniche che possano influenzare l’assorbimento o il metabolismo del farmaco.
Tra i principali fattori da valutare:
- caratteristiche individuali, come BMI elevato, emicrania con aura o rischio trombotico
- comorbidità, tra cui ipertensione, sindrome dell’ovaio policistico (PCOS) ed endometriosi
- potenziali effetti sul profilo metabolico e sul rischio cardiovascolare
La personalizzazione contraccettiva si fonda sulla combinazione tra:
- Estrogeni: etinilestradiolo (EE), estradiolo (E2), estetrolo (E4)
- Progestinici: derivati del testosterone (levonorgestrel, desogestrel, gestodene, norgestimate), del progesterone (nomegestrolo, clormadinone), o dallo spironolattone (drospirenone).
Le opzioni disponibili includono:
- orali: COC (combinati) e POP (solo progestinico)
- vaginali: anello combinato
- transdermici: cerotto combinato
- sottocutanei: impianto di etonogestrel
- intrauterini: sistemi a rilascio di levonorgestrel (LNG-IUS)
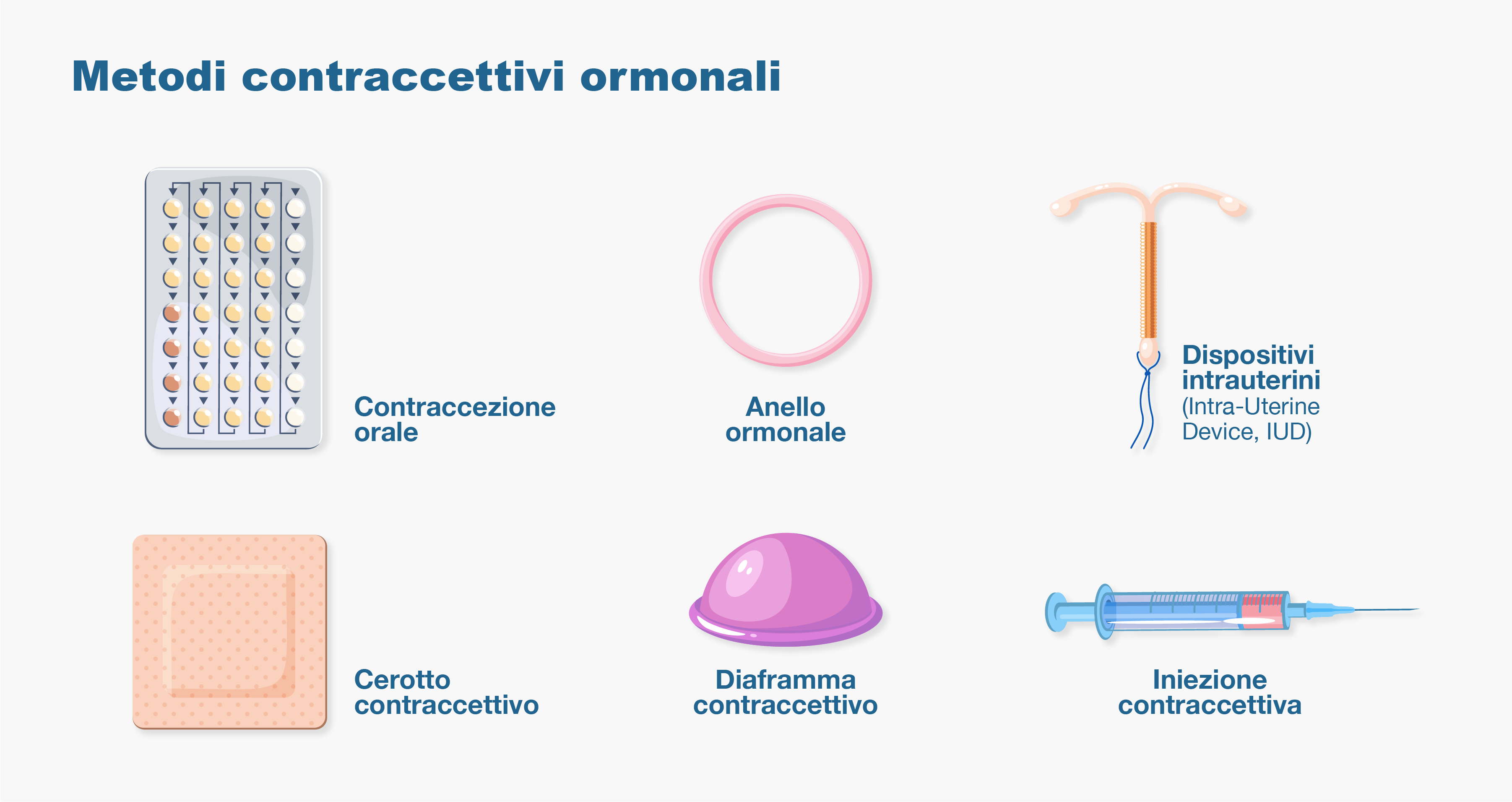
I metodi contraccettivi reversibili si dividono in SARC (Short-Acting Reversible Contraceptives), come pillole, anello vaginale e cerotto, e LARC (Long-Acting Reversible Contraceptives), come impianti sottocutanei e dispositivi intrauterini (al rame o a rilascio di LNG). I LARC offrono una maggiore efficacia e continuità d’uso rispetto ai SARC e sono indicati anche in contesti delicati come il post-aborto.
Le Linee Guida italiane del 2014 ne raccomandano l’uso come prima scelta contraccettiva nella maggior parte delle donne, comprese adolescenti e nullipare, sottolineando l’importanza di sfatare timori infondati su dolore, infezioni o difficoltà di rimozione.
Contraccezione ormonale come trattamento terapeutico
La contraccezione ormonale è anche uno strumento terapeutico per:
- dismenorrea e menorragia: con EE + DNG o LNG-IUS
- endometriosi: in prima linea con dienogest e sistemi LNG
- PCOS: con progestinici antiandrogenici (drospirenone, clormadinone, dienogest)
- fibromi uterini e adenomiosi: con effetti sull’endometrio e controllo del dolore
- acne e PMS: con estroprogestinici ad azione antiandrogenica e regimi continui.
È fondamentale integrare l’anamnesi con ecografia pelvica per orientare la scelta del principio attivo e della via di somministrazione.
Terapia ormonale sostituiva: quando e perché?
La TOS è indicata nelle donne sintomatiche e risulta più sicura ed efficace se iniziata precocemente, in età perimenopausale. In caso di menopausa precoce, la TOS è obbligatoria. La terapia va personalizzata in base alla modalità di somministrazione (orale, transdermica, vaginale) e alla presenza di fattori di rischio (es. obesità, ipertensione).
Le principali indicazioni includono:
- vampate di calore, sudorazioni notturne
- disturbi del sonno, irritabilità, depressione lieve
- disfunzioni sessuali, calo della libido, atrofia vaginale
- dolori osteoarticolari migranti
- sindrome genito-urinaria
- prevenzione dell’osteoporosi
Il timing di inizio della TOS è un elemento cruciale. Le linee guida raccomandano di avviare la terapia entro i 60 anni di età o entro 10 anni dalla menopausa, per massimizzarne i benefici e ridurre i potenziali rischi. I benefici più rilevanti includono il miglioramento della sintomatologia genito-urinaria, la prevenzione dell’osteoporosi con la riduzione del rischio di fratture vertebrali e non vertebrali e una possibile riduzione della mortalità cardiovascolare. Tuttavia, è fondamentale valutare le principali controindicazioni, che comprendono:
- tumore mammario ormono-sensibile
- sanguinamenti uterini non diagnosticati
- epatopatie attive
- storia di tromboembolismo venoso
- lupus con anticorpi antifosfolipidi
Le vie di somministrazione includono la via:
- orale: la più accettata, utile per garantire aderenza
- transdermica: preferibile in presenza di ipertensione, ipertrigliceridemia o rischio trombotico
- vaginale: per il trattamento locale dell’atrofia vulvovaginale
Parlare di ormoni con le donne: come rendere efficace il dialogo
Il successo terapeutico dipende non solo dalla correttezza prescrittiva, ma dalla qualità del counseling.
Il counseling sulla contraccezione e sulla menopausa è uno dei compiti più delicati ma fondamentali del ginecologo. Per essere davvero efficace, richiede non solo competenza clinica, ma anche la capacità di trasmettere con convinzione i benefici delle terapie.
Nell’ambito della contraccezione, è importante:
- distinguere subito se l’obiettivo è solo anticoncezionale o anche terapeutico
- orientarsi alle linee guida e saper spiegare con chiarezza il tema del bleeding
- proporre i LARC, soprattutto alle adolescenti, come opzioni semplici ed efficaci
- considerare i regimi estesi, più efficaci in molti contesti
- valutare eventuali interazioni farmacologiche
La personalizzazione della terapia e la qualità del dialogo clinico restano i pilastri per una prescrizione efficace e sicura. Bisogna essere convinti dei benefici e saperli trasmettere.
Conclusioni
La prescrizione della TOS richiede un’analisi attenta di eventuali controindicazioni assolute o relative, che devono essere spiegate chiaramente alla paziente. È altrettanto importante rispettare le scelte di chi, pur essendo idonea, preferisce non assumere farmaci. In ogni caso, la personalizzazione del trattamento è fondamentale: conoscere bene la donna che si ha di fronte, ascoltarne i bisogni e le aspettative, è il presupposto per una decisione terapeutica realmente condivisa.
Una comunicazione chiara, basata su evidenze scientifiche e calibrata sulla fase di vita della paziente è uno strumento cruciale per rafforzare la fiducia, sfatare falsi miti e promuovere una gestione consapevole della salute ormonale.
Abbreviazioni
- BMI (Body Mass Index) – Indice di massa corporea
- COC (Combined Hormonal Contraception) – Contraccezione Ormonale Combinata
- EE – etinilestradiolo
- E2 – estradiolo
- E4 – estetrolo
- LARC – Long-Acting Reversible Contraceptives – contraccettivi ormonali di lunga durata
- SARC – Short-Acting Reversible Contraceptives – contraccettivi reversibili a breve termine
- LNG -IUS (Intrauterine System-Levonorgestrel) – Sistema intrauterino a rilascio di levonorgestrel
- PCOS – Sindrome dell’Ovaio Policistico
- POP (Progestin-only Pill) – Pillola a solo progestinico
- TOS – Terapia Ormonale Sostitutiva

Lascia un commento